Arthrodèse lombaire par voie antérieure
LA MALADIE DONT VOUS SOUFFREZ : QU’EST-CE QU’UNE DISCOPATHIE ?
Les vertèbres lombaires (L1 à L5) et le sacrum (S1) sont séparées par les disques intervertébraux qui jouent un rôle d'amortisseur. Le disque est formé à sa périphérie d'un manchon fibreux (annulus) résistant et élastique qui maintient la cohésion des vertèbres et en son centre d'un noyau gélatineux (nucléus).
Un ligament épais et solide, le ligament vertébral commun postérieur, est situé l'arrière des corps vertébraux et des disques dans le canal vertébral. Il contribue à la cohésion des vertèbres lors des mouvements et maintient le disque en arrière.
Le canal rachidien est l'orifice situé derrière les corps vertébraux et les disques et entre les articulaires postérieures.
Il contient les racines des nerfs qui proviennent de la moelle épinière et qui se dirigent vers le bas du corps. La moelle épinière se termine au niveau des dernières vertèbres dorsales, au niveau lombaire le canal rachidien ne contient donc que des nerfs qui forment la « queue de cheval » enfermés dans une enveloppe : la dure mère.
Le nerf sciatique est formé par la réunion de deux racines nerveuses, L5 et S1. Ces dernières sortent du canal vertébral en passant derrière les disques.
LA DISCOPATHIE
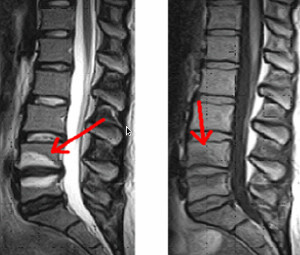
Signal MODIC : Hyper T2 et HypoT1
Le disque est normalement très solide et riche en eau mais sa dégradation naturelle est inévitable par deshydratation (dès l’âge de 25-30 ans) expliquant sa diminution de hauteur avec l'âge. Cette dégénérescence ne provoque pas toujours de douleur car elle est lente et stable. Cette dégénérescence du disque est parfois plus rapide, s’associant à une instabilité alors plus douloureuse. Tandis que le nucleus se deshydrate, l'annulus se fendille et permet à des fragments de nucléus de migrer vers l'arrière du disque. A ce stade, le disque va souvent présenter un simple bombement à sa partie postérieure, c'est la protrusion discale, qui peut se traduire par des lombalgies plus ou moins aiguës, parfois des sensations de blocage lombaire (lumbago).
Si l'altération du disque se poursuit et que le nucleus continue son recul à travers l'annulus, il va provoquer une saillie à l'arrière du disque : c'est la hernie discale. La hernie est d'abord maintenue par le ligament postérieur (hernie sous ligamentaire) mais si le ligament se déchire un fragment de disque peut s'exclure (hernie extra ligamentaire) et migrer dans le canal rachidien au contact des nerfs.
LA SCIATIQUE
C'est la douleur dans le territoire innervé par le nerf sciatique. Son trajet descend typiquement dans le membre inférieur, du haut de la fesse jusqu’au bout pied. En fonction de la localisation exacte de la douleur, on peut déterminer quelle racine nerveuse souffre (L5 ou S1) et le disque atteint L4-L5 ou L5-S1.
LA CRURALGIE
est une douleur du même type mais son origine provient d’une souffrance d’une ou plusieurs racines du nerf crural situées au niveau des vertèbres L2 à L4.La cause la plus fréquente de la sciatique est la hernie discale mais ce n'est pas toujours le cas. Il peut s’agir de lésions arthrosiques du rachis atteignant les articulaires postérieures ou d’un rétrécissement du canal lombaire. Plus rarement, les racines du nerf sciatique peuvent être agressées par d’autres affections de la colonne vertébrale et de son voisinage : lésions traumatiques, tumeurs et métastases, infection. Il peut également survenir une atteinte du nerf sciatique lui-même : zona, névrites d’origine inflammatoire ou toxique, voire métabolique.
Toutes les sciatiques ne proviennent pas d’une hernie discale et une hernie discale peut n’être responsable d’aucune douleur.
L’EVOLUTION NATURELLE
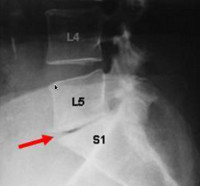
Notez la perte de hauteur discale
ou "pincement discal"
Les discopathies ne guérissent pas car le disque ne peut plus retrouver son aspect originel, mais si l’évolution est lente et stable progressivement (en quelques années), les douleurs aigües s’atténuent ainsi que les douleurs chroniques lombaires, le disque se tasse fortement, il peut apparaître à plus long terme des phénomènes arthrosiques.
La plupart des sciatiques par hernies discales (80 à 90%) guérit avec un traitement médical (conservateur). Le traitement médical comporte un repos relatif, des anti-inflammatoires ou des corticoïdes, des décontracturants musculaires et des antalgiques. Ce traitement médical peut demander 6 à 8 semaines pour être efficace. En cas d’inefficacité de ce traitement, des infiltrations lombaires de corticoïdes peuvent être proposées. L’infiltration est souvent radioguidée, permettant d’injecter le produit actif de façon beaucoup plus précise sur le site responsable de la douleur. Les éventuels effets secondaires de la cortisone limitent habituellement à 2 ou 3 les infiltrations.
Le port d’un corset rigide améliore souvent la douleur au début d’une crise. L’immobilisation du disque permet une cicatrisation plus rapide. Il faut généralement le porter entre 3 et 5 semaines suivies d’une rééducation active.
La kinésithérapie accompagne souvent le traitement de la lombosciatique. Les massages ont un effet antalgique.
Les étirements peuvent être utiles. Toute manipulation doit être très prudente et effectuée par un professionnel après les vérifications nécessaires car elle peut aggraver la situation en provoquant l’expulsion d’une hernie débutante et des complications neurologiques.
On a recours à la chirurgie que lorsque les traitements médicaux sont inefficaces.
La compression du nerf sciatique, quand elle est suffisamment prolongée et/ou importante peut être responsable de troubles neurologiques, exercée en permanence, la pression de la hernie discale peut entraîner des lésions irréversibles :
- Il peut s’agir d’un déficit de la sensibilité qui comporte de manière variable des douleurs dans les membres inférieurs, des sensations de fourmillements ou de picotements (paresthésies), des sensations de perturbation de la sensibilité (dysesthésies) pouvant aller jusqu’à une perte complète de la sensibilité (hypoesthésie, voire anesthésie).
- Il peut s’agir d’un trouble de la motricité qui survient dans le territoire du nerf. Le plus fréquent est le déficit des muscles releveurs du pied. On constate alors une boiterie par impossibilité de relever la pointe du pied (steppage).
- L’atteinte du nerf crural est responsable d’un déficit de force de la cuisse. L’atteinte des dernières racines sacrées est responsable de troubles des sphincters avec une insensibilité des parties génitales et des difficultés à maintenir les urines ou les selles. Lorsque plusieurs racines nerveuses sont atteintes, on parle de « syndrome de la queue de cheval ». Il s’agit d’une urgence chirurgicale, car les troubles neurologiques peuvent être définitifs.
En accord avec votre chirurgien et selon la balance bénéfice-risque il vous a été proposé une arthrodèse lombaire antérieure. Le chirurgien vous a expliqué les autres alternatives. Il va de soi que votre chirurgien pourra, le cas échéant en fonction des découvertes per opératoires ou d’une difficulté rencontrée, procéder à une autre technique jugée par lui plus profitable à votre cas spécifique.
L’INTERVENTION
En fonction du niveau opéré
Son objectif est d’enlever le disque malade et de souder les deux vertèbres. Elle se déroule sous anesthésie générale, le chirurgien accède à la colonne vertébrale par une incision sur la partie basse de l’abdomen au milieu ou sur le côté, soit en passant à travers les viscères (voie transpéritonéale) soit à coté d’eux (voie rétropéritonéale). La durée de l’intervention est de deux heures environ. La longueur de l’incision dépend de l’emplacement et du nombre des vertèbres à consolider.
L’arthrodèse antérieure consiste à fixer les deux vertèbres séparées par le disque pathologique en abordant la colonne par devant. Elle nécessite la mise en place, après avoir enlevé le disque malade, d’un espaceur (cage) entre les deux vertèbres (le plus souvent entre la cinquième vertèbre lombaire et le sacrum). Cette cage est remplie d’os, cet os peut être pris au niveau des crêtes iliaques ou à partir d’os de banque ou même remplies de substitut osseux de synthèse.
Le but des implants est aussi de corriger un déséquilibre de la colonne en restituant une courbure harmonieuse.
Dans certains cas, une simple greffe osseuse, sans recours aux implants, suffira à consolider le rachis.
La plaie est refermée en laissant en place un drainage par un tuyau en plastique (drain de Redon) relié à une bouteille aspirant le sang, qui sera enlevée 2 à 3 jours après l’intervention. Quelques fois, si le diaphragme (muscle qui sépare le thorax et l’abdomen) est ouvert pour accéder à des vertèbres lombaires hautes, un drain supplémentaire dit «thoracique» sera placé et nécessitera une surveillance en unités de soins intensifs.
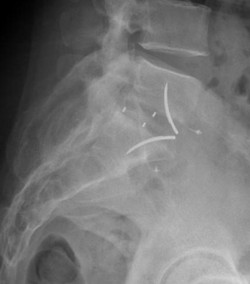
Radiographie de profil
La perte sanguine durant l’intervention est variable en fonction du patient, de l’étendue de l’arthrodèse, de la durée d’intervention et des complications éventuelles. Elle peut être compensée par une autotransfusion (don de son propre sang avant l’intervention), une prise d’érythropoïétine (médicament qui stimule la fabrication des globules rouges) avant l’intervention. Une transfusion peut malgré tout être nécessaire, elle est plus rare aujourd’hui car on utilise pendant l’intervention un récupérateur de sang (autotransfusion).
LES DIFFÉRENTS TRAITEMENTS POSSIBLES
Dans les formes légères ou débutantes
Une prise en charge purement médicale est habituellement recommandée : travail rééducatif et contrôle de la posture. Parfois, le port d’un corset de maintient pour traiter des crises douloureuses marquées est prescrit.
Dans les formes douloureuses plus sévères ou avec troubles neurologiques
Une chirurgie visant à bloquer définitivement le niveau instable peut être discutée surtout si le retentissement sur la qualité de vie est marqué.
Deux techniques de fixations sont possibles : par l’arrière, c’est l’arthrodèse postérieure ou par l’avant l’arthrodèse antérieure comme ici décrite. Les deux techniques peuvent être associées en un temps ou en deux temps.
Dans certains cas, une Prothèse discale peut également être proposée, mais cette technique n'est pas toujours possible. En ce cas, l'arthrodèse est une alternative qui est toujours d'actualité.
LES SUITES POSTOPÉRATOIRES
DOULEURS
Les suites de l’intervention sont peu douloureuses, bien contrôlées par le traitement analgésique habituellement, les douleurs radiculaires disparaissent rapidement, les douleurs lombaires plus lentement, quelques semaines. Un lombostat souple ou rigide (corset lombaire) vous aidera également à lutter contre la douleur liée aux risques de contractures, pendant une durée de trois à six semaines.
Vous êtes en général autorisé à vous lever le soir même ou le lendemain de votre intervention, la durée d’hospitalisation varie entre deux et cinq jours, le drainage étant enlevé en général au deuxième jour.
24 à 48h sont parfois nécessaires pour retrouver un transit intestinal. La marche est recommandée. Selon la profession exercée, l’arrêt de travail est de 2 à 3 mois, parfois plus.
TRAITEMENT COMPLEMENTAIRE
Le risque de phlébite est rare en raison d’un lever précoce, il est habituel de prescrire un traitement anticoagulant postopératoire pendant la durée d’hospitalisation, parfois plus longtemps si vous avez des risques de phlébite élevés.
Les fils ou agrafes cutanées sont enlevés entre 5 et 10 jours postopératoires.
Une radiographie postopératoire est réalisée, soit en salle d’opération, soit en cours d’hospitalisation.
LES COMPLICATIONS
Les plus fréquentes
Comme toute chirurgie, il existe un risque d’hématome qui se résorbe en règle tout seul. Le risque s’il augmente de façon importante, est de comprimer les vaisseaux, ou même les structures nerveuses et peut exceptionnellement nécessiter une ponction évacuatrice ou un drainage chirurgical.
L’alitement et les risques individuels (diabète, varices, etc.) peuvent majorer le risque de phlébite des membres inférieurs (caillot dans les veines). Cette phlébite est susceptible d’entraîner une embolie pulmonaire, risque majeur de cette affection, habituellement correctement limité par la prescription des anticoagulants.
Plus rarement
Les risques concernant les vaisseaux sanguins : les lésions de vaisseaux sont très exceptionnelles mais les grands axes vasculaires sont situés en avant des vertèbres (aorte veine cave et vaisseaux iliaques) ; le risque est minimisé par la présence d’un chirurgien vasculaire (soit en aide opératoire soit présent dans l’établissement).
Les lésions des racines ou du contenu du canal central (la queue de cheval, il n’y a plus de moelle épinière en région lombaire) sont exceptionnelles, il peut en résulter des pertes de sensibilité ou des troubles paralytiques.
La méninge peut être blessée, entraînant une fuite du liquide céphalo-rachidien, elle ne peut pas être suturée, la colle hémostatique suffit souvent à résoudre le problème, il ne faut alors pas drainer en postopératoire. Cette fuite n’a habituellement pas de conséquence, mais elle nécessite de prolonger l’alitement pendant la période d’hospitalisation.
Un mauvais positionnement de la cage ou les erreurs de niveaux sont prévenues par l’utilisation de radioscopie pendant l’intervention.
L’atteinte de la chaîne sympathique peut engendrer une augmentation de la chaleur locale du membre inférieur par son effet vasodilatateur souvent temporaire ; l’élongation du nerf abdomino-génital une paresthésie de la face antérieure de cuisse ; les lésions du plexus pré-sacré une sécheresse vaginale ou une éjaculation rétrograde.
Une distension exagérée lors de l’ouverture des plateaux peut entraîner une tension excessive sur les racines, source de douleurs sciatiques normalement régressives (moins souvent en cas de chirurgie de reprise avec fibrose périradiculaire).
Les lésions digestives sont exceptionnelles, les brèches péritonéales sont facilement suturées et sans conséquences, la voie transpéritonéale peut se compliquer à distance d’occlusion sur bride. Les éventrations sont plus souvent rencontrées dans les voies rétropéritonéales. L’atteinte de l’uretère gauche est plus souvent décrite dans les chirurgies de reprise (mise en place d’une sonde rétrograde).
L’infection du site opératoire, dite infection nosocomiale peut toujours se produire. En règle générale, l’identification du germe en cause, et la prescription d’antibiotiques adaptés, éventuellement accompagnées d’un nettoyage chirurgical secondaire, permettent la guérison complète. L’infection peut nécessiter une intervention de nettoyage ou de ponction pour mettre le germe en évidence.
L’alitement et les risques individuels (diabète, varices, etc.) peuvent majorer le risque de phlébite des membres inférieurs (caillot dans les veines). Cette phlébite est susceptible d’entraîner une embolie pulmonaire, risque majeur de cette affection, habituellement correctement limité par la prescription des médicaments anticoagulants, lorsque le terrain du patient comporte un tel risque.
La non-soudure de deux vertèbres : la consolidation osseuse après greffe osseuse peut être compromise en cas de diabète et de tabagisme, et conduire à une absence de soudure (pseudarthrose) qui peut nécessiter une nouvelle intervention en vue de parfaire cette consolidation.
L’intervention sur le niveau opéré ne vous prémunit pas complètement de l’apparition secondaire d’une lésion sur un autre niveau discal.
Le délai de mise en route des traitements de l’ensemble de ces complications reste un élément très important dans les chances de réussite, il vous appartiendra d’informer votre chirurgien le plus rapidement possible, en cas de présence de la moindre anomalie ou de doute. La liste n’est pas exhaustive et une complication particulièrement exceptionnelle peut survenir, liée à l’état local ou à une variabilité technique.
Toutes les complications ne peuvent être précisées, ce que vous avez compris et accepté.
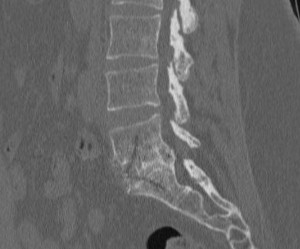
Coupe Scanner de profil
LE SUIVI PAR VOTRE CHIRURGIEN
Votre chirurgien doit assurer votre suivi et vous convoquera en consultation régulièrement jusqu’à qu’il soit sûr de la consolidation complète, puis une surveillance annuelle sous sera proposée.
Il faut savoir que la durée de consolidation est variable d'une personne à l'autre. La consolidation est souvent presque complète après 6 mois.
L'os va continuer à se remodeler jusqu'à environ un an après l'intervention.
L'amélioration des douleurs est nette après l'intervention mais va se poursuivre pendant toute la durée de la consolidation osseuse.
QUELQUES QUESTIONS QUE VOUS DEVEZ VOUS POSER OU POSER À VOTRE CHIRURGIEN AVANT DE VOUS DÉCIDER POUR UNE INTERVENTION DE LA COLONNE
- Pourquoi me recommandez-vous cette chirurgie particulièrement ?
- Y a-t-il d’autres solutions chirurgicales pour mon cas et pourquoi ne me les recommandez-vous pas ?
- Si je ne me fais pas opérer, mon état va-t-il se dégrader ?
- Comment se passe l’acte chirurgical et en avez-vous l’expérience ? Quel est le temps opératoire ? Quelle est la durée de l’hospitalisation ? Aurai-je beaucoup de douleurs et comment la traiter?
- Quels sont les risques et/ ou complications encourus pour cette chirurgie ?
- Quels sont les bénéfices pour moi à être opéré et quel résultat final puis-je espérer?
- Au bout de combien de temps pourrai-je reprendre mon travail ou mes activités sportives et quelle sera la durée totale de ma convalescence ?
- Me recommandez-vous un second avis ?