Chirurgie de la hernie discale lombaire
Qu'est-ce que la hernie discale lombaire et la sciatique ?
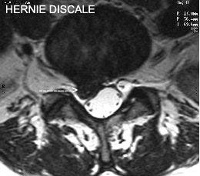
Coupe IRM
Les vertèbres lombaires (L1 à L5) et le sacrum (S1) sont séparées par les disques intervertébraux qui jouent un rôle d'amortisseur. Le disque est formé à sa périphérie d'un manchon fibreux (annulus) résistant et élastique qui maintient la cohésion des vertèbres et en son centre d'un noyau gélatineux (nucléus).
Un ligament épais et solide, le ligament vertébral commun postérieur, parcourt l'arrière des corps vertébraux et des disques. Il contribue à la cohésion des vertèbres lors des mouvements et maintient le disque en arrière.
Le canal rachidien est l'orifice situé derrière les corps vertébraux et les disques, et entre les articulaires postérieures. Il contient les racines des nerfs qui proviennent de la moelle épinière et qui se dirigent vers le bas du corps. La moelle épinière se termine au niveau des dernières vertèbres dorsales, au niveau lombaire le canal rachidien ne contient donc que des nerfs qui forment la « queue de cheval ».
Le nerf sciatique est formé par la réunion de deux racines nerveuses, L5 et S1. Ces dernières sortent du canal vertébral en passant derrière les disques.
LA HERNIE DISCALE
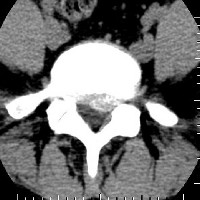
Coupe scanner
Le disque est normalement très solide et riche en eau mais son usure naturelle est inévitable par déshydratation (dès l’âge de 30 ans) expliquant sa diminution de hauteur avec l'âge. Cette dégénérescence ne provoque le plus souvent aucune douleur.
Cette « involution » du disque est parfois émaillée de complications. Au cours de la dégénérescence discale (également appelée discopathie), le disque va souvent présenter un simple bombement à sa partie postérieure,
c'est la protusion discale, qui peut se traduire par des lombalgies plus ou moins aiguës, parfois des sensations de
blocage lombaire (lumbago).
Tandis que le nucleus se fragmente, l'annulus se fendille et permet à des fragments de nucléus de migrer
vers l'arrière du disque. On parle alord de hernie discale. Cette hernie ne génère pas réellement de douleurs lombaires (bas du dos), mais va occasionner une douleur dans la jambe (sciatique) par compression des racines nerveuses formant le nerf sciatique.
LA SCIATIQUE
C'est la douleur dans le territoire innervé par le nerf sciatique. Son trajet descend typiquement dans le membre
inférieur, du haut de la fesse jusqu’au bout pied. En fonction de la localisation exacte de la douleur, on peut
déterminer quelle racine nerveuse souffre (L5 ou S1) et l'origine de la douleur (disque L4-L5 ou L5-S1).
La cruralgie est une douleur du même type mais son origine provient d’une souffrance d’une ou plusieurs racines
du nerf crural situées au niveau des vertèbres L2 à L4.
La cause la plus fréquente de la sciatique est la hernie discale mais ce n'est pas toujours le cas. Il peut s’agir de lésions arthrosiques du rachis atteignant les articulaires postérieures ou d’un rétrécissement du canal lombaire. Plus rarement les racines du nerf sciatique peuvent être agressées par d’autres affections de la colonne vertébrale et de son voisinage : lésions traumatiques, tumeurs et métastases, infection. Il peut également survenir une atteinte du nerf sciatique lui-même : zona, névrites d’origine inflammatoire ou toxique, voire métabolique.
Toutes les sciatiques ne proviennent pas d’une hernie discale et une hernie discale peut n’être responsable d’aucune douleur.
L’EVOLUTION NATURELLE
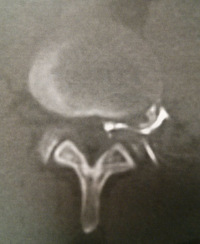
Hernie foraminale
La plupart des sciatiques par hernies discales guérissent avec un traitement médical (conservateur). Le traitement médical comporte un repos relatif, des anti-inflammatoires ou des corticoïdes, des décontracturants musculaires et des antalgiques. Ce traitement médical peut demander 6 à 8 semaines pour être efficace. En cas d’inefficacité de ce traitement, des infiltrations lombaires de corticoïdes peuvent être proposées. Les éventuels effets secondaires de la cortisone limitent habituellement à 3 le nombre d’infiltrations.
L’infiltration est parfois « radioguidée ». Cela permet d’injecter le produit actif de façon beaucoup plus précise sur le site responsable de la douleur, sous contrôle de la radio ou du scanner. Le port d’un corset rigide améliore souvent la douleur au début d’une crise. L’immobilisation du disque permet une cicatrisation plus rapide. Il faut généralement le porter entre 3 et 5 semaines suivies d’une rééducation active.
La kinésithérapie accompagne souvent le traitement de la lombosciatique. Les massages ont un effet antalgique. Les étirements peuvent parfois « débloquer » la colonne. Toute manipulation doit être très prudente et effectuée par un professionnel après les vérifications nécessaires car elle peut aggraver la situation en provoquant l’expulsion d’une hernie débutante et des complications neurologiques.
Ce n’est que lorsque les traitements médicaux sont inefficaces qu’il faut avoir recours à la chirurgie.
La compression du nerf sciatique, quand elle est suffisamment prolongée et/ou importante, peut être responsable de
troubles neurologiques qui rendent l’indication opératoire formelle :
- il peut s’agir d’un déficit de la sensibilité qui comporte de manière variable des douleurs dans les membres inférieurs, des sensations de fourmillements ou de picotements (paresthésies), des sensations de perturbation de la sensibilité (dysesthésies) pouvant aller jusqu’à une perte complète de la sensibilité (anesthésie).
- Il peut s’agir d’un trouble de la motricité qui survient dans le territoire du nerf. Le plus fréquent est le déficit des muscles releveurs du pied. On constate alors une boiterie (steppage) par impossibilité de relever la pointe du pied. L’atteinte du nerf crural est responsable d’un déficit de force de la cuisse.
- L’atteinte des dernières racines sacrées est responsable de troubles des sphincters avec une insensibilité des parties génitales et des difficultés à uriner ou à la défécation.
- Lorsque plusieurs racines nerveuses sont atteintes on parle de « syndrome de la queue de cheval ». Il s’agit d’une urgence chirurgicale car les troubles neurologiques peuvent être définitifs.
Exercée en permanence, la pression de la hernie discale peut entraîner des lésions irréversibles.
En accord avec votre chirurgien et selon la balance bénéfice-risque il vous a été proposé une cure chirurgicale par voie postérieure de votre hernie discale. Le chirurgien vous a expliqué les autres alternatives. En fonction des découvertes per opératoires ou d’une difficulté rencontrée, votre chirurgien peut être amener à procéder à une autre technique jugée par lui plus profitable à votre cas spécifique.
L’OPÉRATION CHIRURGICALE
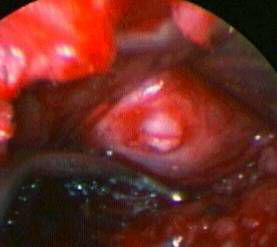
vue peropératoire (microscope)
Le principal but de l’intervention, est de supprimer la compression du nerf, libérer la racine nerveuse comprimée en enlevant la hernie discale. Il faut également vider le disque en enlevant les fragments de nucleus qui sont abîmés et qui pourraient être à l’origine d’une nouvelle hernie discale. Parfois, si des phénomènes arthrosiques s’ajoutent à la hernie, il faut libérer le nerf comprimé par un ostéophyte (bec de perroquet) ou par un ligament trop épais.
Une intervention chirurgicale ne sera envisagée que :
- Si le traitement médical est insuffisant à soulager la douleur (sciatique hyperalgique) ou en cas de sciatique chronique ou récidivante incompatible avec un mode de vie normal,
- S’il existe une situation d’urgence avec risque de lésion neurologique irréversible : déficit moteur (sciatique paralysante), douleur intolérable non soulagée par les morphiniques (sciatique hyperalgique), syndrome de la queue de cheval (troubles périnéaux, dysfonctionnements sphinctériens en particulier urinaires).
Elle se déroule le plus souvent sous anesthésie générale. Le patient est installé sur le ventre. Le niveau à opérer est
marqué sur la peau après repérage en s’aidant de la radio. Après une désinfection soigneuse de la peau et la pose
des champs opératoires stériles, une courte incision (3 à 5 cm) est faite au niveau d’un espace intervertébral.
Le
ligament qui ferme le canal rachidien en arrière est ouvert pour accéder aux racines nerveuses. Si la hernie est
exclue du disque et que le ligament vertébral commun postérieur est déchiré, il est souvent facile d’extirper la hernie
après l’avoir dissociée du nerf. Dans le cas contraire, le ligament est incisé et la hernie est enlevée.
Il faut
rechercher un éventuel fragment de disque qui aurait migré. Le disque est ensuite soigneusement cureté et la quasi-
totalité du nucléus est enlevée, afin d’éviter qu’un fragment libre ne se mobilise et entraîne une récidive de la
compression.
Dans d’autres cas, l’abord peut être plus large et la libération de racine peut exiger un geste de libération complémentaire. Il est parfois nécessaire d’enlever une partie de la vertèbre (foraminotomie, arthrectomie, laminectomie) pour libérer suffisamment la ou les racines comprimées.
Le disque ayant été vidé, il perdra un peu de hauteur, on pourrait le constater sur des radios de contrôle. Cela n’a aucune conséquence particulière et il est inutile de remplacer le nucléus. Un tissu de cicatrisation va occuper l’espace discal en quelques semaines.
L’utilisation du microscope opératoire est possible. La cicatrice est plus petite, la voie d’abord est limitée à l’espace
compris entre deux vertèbres sans devoir s’élargir sur l’os ou les articulations. Le geste est plus fin et le chirurgien
distingue mieux le nerf et ce qui l’entoure. Souvent, l’intervention est plus rapide, moins hémorragique et les suites
plus simples. Le saignement durant l’intervention est minime.
Une transfusion n’est habituellement pas nécessaire.
Une intervention chirurgicale laisse toujours des traces cicatricielles, superficielles et profondes.
LES RÉSULTATS ATTENDUS
Les suites d’une intervention pour hernie discale sont régulièrement excellentes. Les complications sont très rares, moins de 1% et ne surviennent le plus souvent que chez les patients présentant des facteurs de risque associés. Les différentes études sur de grandes séries de patients opérés montrent les résultats suivants :
- Bons (disparition des douleurs, reprise d’une vie normale) : 85 %
- Moyens (amélioration mais persistance de lombalgies et/ou sciatalgies) : 10 %
- Mauvais (persistance de la douleur, récidive) : 5 %
Il faut souligner que la qualité des résultats est en fonction de divers facteurs comme la durée d’évolution et l’intensité de la sciatique avant l’intervention, le type d’activité, le contexte psychologique
.Cet objectif est atteint dans environ 85% des cas. Dans environ 10% des cas, le résultat n’est pas satisfaisant. L'explication tient entre autres au fait que les troubles ne proviennent pas uniquement de la hernie opérée, mais d'une lésion préexistante du rachis ou de pathologies non discales mais tient souvent à la longueur de la souffrance préopératoire.
Il n’est jamais possible d’assurer que les troubles sensitifs ou moteurs disparaîtront complètement : la racine nerveuse peut avoir été comprimée trop longtemps et avoir été abîmée. L’intervention ne remet pas le disque à neuf. Les lésions de dégénérescence discale persisteront et une partie plus ou moins importante des douleurs lombaires persistera après l’opération.
Aucune intervention ne remet l’organisme à neuf. Aucun résultat n’est jamais garanti à 100%.
L'HOSPITALISATION
La durée habituelle de l’hospitalisation pour une intervention de hernie discale non compliquée est de 3 à 4 jours. Votre arrivée à la clinique est prévue la veille ou le matin de l’intervention. Vous devrez être à jeun à partir de 8h le matin. Il faut vous munir de l’ensemble de vos documents médicaux, notamment votre scanner et ou IRM et vos radiographies de la colonne vertébrale, même si elles sont anciennes. Munissez-vous de vos traitements habituels et des dernières ordonnances.
Si vous êtes fumeur, il vous est fortement recommandé de diminuer ou d’arrêter votre consommation les jours précédents l’intervention.
Avant l’intervention, vous devrez prendre une douche à l’aide d’un savon antiseptique (Bétadine®). Avant d’aller au
bloc opératoire, vous recevrez généralement une prémédication.
Après l’intervention, vous resterez 1 à 3 heures en
salle de réveil où une surveillance étroite est effectuée et le protocole antidouleur mis en place. Dès votre réveil,
vous recevrez des médications antidouleur par perfusion. Le jour de l’intervention, vous resterez couché ainsi que la
première nuit. Vous pourrez dormir sur le dos ou sur le coté si cela est votre habitude, mais pas sur le ventre.
Il ne
faut pas vous asseoir ni vous lever avant le lendemain. Un oreiller est autorisé et vous pourrez relever légèrement la
tête du lit. Vous pourrez boire et manger quelques heures après l’intervention. Le personnel vous aidera pour vos
besoins ; s’il vous est impossible d’uriner en position couchée, vous pourrez être assis ou levé mais ne le tentez pas
sans l’aide du personnel.
La douleur post opératoire est normalement peu importante. Il s’agit surtout d’une gêne au niveau de la cicatrice.
Vous recevrez tous les antalgiques nécessaires. Un drain est parfois mis en place durant l’intervention pour éviter la
survenue d’un hématome. Il ne vous gênera pas ou peu et sera enlevé sans douleur au 2ème ou 3ème jour.
Dès le lendemain de l’intervention, vous serez levé avec l’aide du kinésithérapeute ou des infirmières qui vous
indiqueront comment éviter les gestes dangereux pour votre dos. Vous pourrez faire votre toilette au lavabo et vous
asseoir sur une chaise pour le petit déjeuner. Il ne faut pas s’asseoir sur le lit. La perfusion est généralement
enlevée dès le premier matin et remplacée par des cachets contre la douleur.
Il est assez habituel que des douleurs ou des fourmillements (paresthésies) surviennent dans le territoire du nerf sciatique le surlendemain de l’intervention, moins importantes qu’auparavant, elles sont dues à l’œdème postopératoire et cèdent à la prise d’anti-inflammatoires. Les jours suivants, vous constaterez que votre autonomie s’élargie rapidement, vous permettant de vous déplacer dans les couloirs, de prendre l’ascenseur puis l’escalier. Le kinésithérapeute passera vous voir quotidiennement pour vous montrer les « bons gestes » et quelques exercices d’assouplissement. Le pansement est enlevé à J+3 et vous pouvez alors vous doucher.
La sortie est habituellement prévue à J+3 ou J+4 en fonction de votre autonomie. Le retour peut se faire en voiture particulière en se tenant assis. Il ne faut pas chercher à s’allonger dans la voiture mais plutôt redresser le siège. Si vous habitez loin de la clinique il est préférable de demander une ambulance.
Une ordonnance vous sera délivrée pour faire enlever les fils par une infirmière à domicile une semaine après l’intervention. Une fois les fils enlevés, vous pourrez prendre un bain en vous méfiant des baignoires profondes dont il est difficile de sortir. Une autre ordonnance de médicaments vous permettra de poursuivre le traitement commencé à la clinique. Les antalgiques ne sont pas obligatoires et doivent être adaptés à votre douleur.
L’arrêt de travail nécessaire est habituellement de 5 à 6 semaines. Vous aurez un rendez-vous pour une consultation de contrôle 4 à 5 semaines après l’intervention.
LES SUITES DE L’INTERVENTION
Les suites sont peu douloureuses bien contrôlées par le traitement analgésique. La douleur de sciatique disparaît soit dès le réveil, soit après quelques jours ; la paralysie demande au moins plusieurs jours à récupérer ; les troubles de la sensibilité demandent souvent plusieurs semaines avant de régresser. Une récupération complète des troubles sensitifs ou moteurs n’est jamais certaine.
Après l'intervention, le patient ressent des douleurs désagréables dans la région opérée et dans le dos. En règle générale, elles seront très bien soulagées par la prise d'antalgiques. En revanche, des douleurs persistantes dans le dos ou apparaissant quelques semaines après l’opération peuvent évoquer une instabilité de la colonne vertébrale. Cette pathologie sera traitée par des exercices visant à renforcer la ceinture musculaire.
Des difficultés à uriner peuvent apparaître dans les premières 24 heures après l'opération. La vessie doit alors être vidée à l'aide d'une sonde vésicale. Des ballonnements intestinaux désagréables peuvent également survenir et quelquefois justifier la mise en place d'un tube intestinal de décharge. Des troubles circulatoires peuvent apparaître lorsque vous vous levez (exemple : tout devient noir). Signalez-le absolument pour obtenir des médicaments qui stabiliseront votre tension.
Si des paralysies ou des troubles de la sensibilité dans la région du fessier et/ou de l'anus apparaissent ou s'aggravent, informez-en immédiatement votre médecin.
Le lever est possible dès le soir ou le lendemain de l’opération. Si un drain a été placé, il sera retiré le lendemain ou le surlendemain de l’intervention. Le retour à domicile est possible 1 à 4 jours après l’opération. La marche est recommandée. La voiture est déconseillée pendant 3 semaines. Il n’y a pas besoin de porter de corset. La rééducation peut être intéressante mais n’est pas systématique. La reprise d’un travail moyennement physique est possible à environ 1 à 2 mois après l’opération. Ce délai varie beaucoup en fonction du type de travail. Parfois, la reprise est impossible et une reconversion doit être envisagée (travailleur de force).
PRÉCAUTIONS ET RECOMMANDATIONS APRÈS L'INTERVENTION
Il est normal qu’une gêne lombaire persiste les premières semaines, surtout lors des mouvements du tronc et en position assise. Il est également habituel que persiste une gêne dans le territoire sciatique où vous aviez mal avant l’intervention. Il peut s’agir de « fourmillements » ou d’une zone « endormie » souvent au niveau du pied. Ces phénomènes durent entre 10 jours et plusieurs mois et sont fonction de l’importance de l’atteinte du nerf sciatique et de sa durée d’évolution avant l’intervention.
Il est le plus souvent inutile, voire non recommandé, de porter une ceinture lombaire de contention après l’intervention ; sauf si elle vous est spécifiquement prescrite ou éventuellement pour le trajet de retour à domicile. La kinésithérapie lombaire est inutile, voire dangereuse les premières semaines. Vous pourrez continuer à domicile les exercices recommandés par le kinésithérapeute pendant votre hospitalisation. La première semaine après votre sortie, il faut vous reposer en alternant l’alitement et la marche. Il faut éviter la station assise prolongée, qui est souvent mal tolérée et utiliser une chaise droite, si possible avec des appuis-bras. Il faut éviter les fauteuils profonds et les canapés où le dos « s’enfonce » et s’arrondi. De même, il faut utiliser un matelas ferme. Il faut éviter de dormir sur le ventre durant les premières semaines. Le lit médical est inutile. Si votre lit est à l’étage vous pourrez monter et descendre les escaliers sans difficultés.
Les trajets automobiles doivent être évités pendant 3 semaines même si vous ne conduisez pas. Par la suite, évitez les étapes de plus d’une heure pour sortir de la voiture et marcher quelques pas. Utilisez les gestes recommandés pour monter et descendre de voiture. La conduite en moto peut être reprise pendant le premier mois (hors tout terrain). Méfiez-vous cependant des béquillages difficiles, des efforts de traction ou de poussée et des positions de conduite couchée.
Il ne faut pas rester inactif. La marche est fortement recommandée. Elle doit être quotidienne en augmentant progressivement son périmètre. Vous pourrez très rapidement aller à la piscine et faire du vélo. Le jogging à petites foulées est souvent possible après quelques semaines. Adaptez ces activités en fonction de celles que vous aviez auparavant.
Il faut s’interdire pendant un mois environ le bricolage « lourd » et le jardinage qui soumettent votre dos à des contraintes de flexion forcée et de charge. Il faut toujours adapter son activité à l’apparition éventuelle des douleurs ou d’une gène et ne pas se forcer à des activités prolongées sans repos et sans changement de position. Le port de charges de plus de 10 kg est interdit les premières semaines.
Il n’y a pas de contre-indications aux activités sexuelles si elles ne réveillent pas de douleurs. Dans les actes de la
vie courante il faut soumettre sa colonne à des gestes adaptés, surtout pour se baisser ou pour porter. Il n’y a pas
de geste totalement interdit si le mouvement ne réveille pas de douleur et ne soumet pas la zone opérée à des
contraintes trop importantes. Habituellement, une vie quotidienne normale est reprise un mois après l’opération. Des
séances de kinésithérapie sont souvent prescrites après le premier mois. Elles peuvent utiliser la balnéothérapie.
Les activités sportives habituelles sont généralement reprises après 2 à 3 mois en entraînement et 4 à 6 mois en
compétition.
La date de reprise du travail (un à deux mois) est en fonction du type d’activité professionnelle et de la
durée de trajet. Elle est déterminée le plus souvent lors de la consultation de contrôle.
COMPLICATIONS
Les plus fréquentes
Comme toute chirurgie, il existe un risque d’hématome qui se résorbe en règle générale tout seul. Le risque, s’il augmente de façon importante, est de comprimer les éléments environnants et peut exceptionnellement nécessiter une ponction évacuatrice ou un drainage chirurgical. L’alitement et les risques individuels (diabète, varices, etc.) peuvent majorer le risque de phlébite des membres inférieurs (caillot dans les veines). Cette phlébite est susceptible d’entraîner une embolie pulmonaire, risque majeur de cette affection, habituellement correctement limité par la prescription des anticoagulants.
Plus rarement
- Des difficultés pour uriner ou avoir des gaz sont assez fréquentes les premiers jours et disparaissent le plus souvent spontanément. Parfois, un sondage de la vessie est nécessaire.
- Le décès par problème d’anesthésie ou de saignement très important du par exemple à une plaie des gros vaisseaux situés en avant de la colonne (très exceptionnel).
- La survenue d’une phlébite compliquée d’une embolie pulmonaire est possible. En cas de terrain favorisant un traitement anti-coagulant est donné.
- La paralysie complète (exceptionnelle) ou partielle (très rare) des membres inférieurs, de la vessie ou du rectum généralement du à un hématome peut survenir après l’opération. Elle impose une nouvelle intervention en urgence. La récupération est fréquente mais pas automatique.
- Une brèche dans l’enveloppe qui entoure les nerfs (méninge) est possible et peut provoquer une fuite du liquide contenu dans les méninges. Des maux de tête passagers peuvent survenir. Parfois, une poche peut se former sous la peau et une intervention pour l’enlever peut être réalisée. Une fuite de ce liquide vers l’extérieur est exceptionnelle mais très grave. Le risque de survenue d’une brèche est plus important en cas de ré-intervention. Elle oblige souvent après l’opération à rester allongé en permanence quelques jours.
- Lésion d’un nerf ou d’une racine au contact desquels travaille votre chirurgien. Cette complication se traduit par un déficit sensitif et/ou moteur dans le territoire correspondant des membres inférieurs. Ce type de risque est aggravé par l’importance de la compression nerveuse avant l’intervention et sa durée, ainsi que par des circonstances anatomiques particulières et dans les cas de reprise chirurgicale.
- L’infection. Il s’agit le plus souvent d’une infection du site de l’opération. Elle nécessite une nouvelle intervention et la prise d’antibiotiques pour nettoyer la plaie. L’infection au niveau des méninges est très grave, mais très rare. Au niveau du disque elle est aussi très rare mais peut laisser des séquelles comme des lombalgies persistantes (spondylodiscite). Des antibiotiques sont à prendre pendant plusieurs mois. Une infection urinaire (après mise en place d’une sonde urinaire), pulmonaire ou dans le sang (septicémie) peuvent arriver après l’opération. Les précautions d’asepsie et les antibiotiques ont permis de fortement diminuer le taux de survenue de ces complications.
- Fibrose postopératoire : il s’agit de la cicatrice au contact du nerf, là où se situait la hernie discale et que l’on retrouve toujours sur un scanner ou une IRM de contrôle. Cette cicatrice est toujours présente mais plus ou moins abondante et peut parfois être responsable de la persistance de douleurs après l’intervention. Récidive : bien que le disque soit soigneusement vidé, il est possible qu’un fragment restant soit responsable d’une nouvelle hernie. Le risque est estimé entre 2 et 5 %. La reprise trop précoce d’activités lourdes durant la cicatrisation du disque augmente ce risque.
- Suite à la position sur la table d’opération, une compression d’un nerf au niveau des membres (coude) ou au niveau des yeux (risque de cécité) peut survenir mais sont exceptionnelles. La plupart de ces complications guérissent sans séquelles, d’autres nécessitent un traitement approprié, parfois même une nouvelle intervention chirurgicale ; certaines peuvent laisser subsister des séquelles graves et définitives.
- Risques vasculaires : une lésion d’une artère ou d’une veine du petit bassin et de l’abdomen peut se produire, elle impose le plus souvent une réparation immédiate dès qu’elle est constatée.
QUELQUES QUESTIONS QUE VOUS DEVEZ VOUS POSER OU POSER À VOTRE CHIRURGIEN AVANT DE VOUS DÉCIDER POUR UNE INTERVENTION DE LA COLONNE
- Pourquoi me recommandez-vous cette chirurgie particulièrement ?
- Y a-t-il d’autres solutions chirurgicales pour mon cas et pourquoi ne me les recommandez-vous pas ?
- Si je ne me fais pas opérer, mon état va-t-il se dégrader ?
- Comment se passe l’acte chirurgical et en avez-vous l’expérience ? Quel est le temps opératoire ? Quelle est la durée de l’hospitalisation ? Aurai-je beaucoup de douleurs et comment la traiter?
- Quels sont les risques et/ ou complications encourus pour cette chirurgie ?
- Quels sont les bénéfices pour moi à être opéré et quel résultat final puis-je espérer?
- Au bout de combien de temps pourrai-je reprendre mon travail ou mes activités sportives et quelle sera la durée totale de ma convalescence ?
- Me recommandez-vous un second avis ?